( Mphw ) મલ્ટી પર્પરઝ હેલ્થવર્કર ( પુરુષ ) માટે ની ફિલ્ડ વર્ક માટે ની બેસ્ટ માર્ગદર્શિકા .
1. દ્રષ્ટિખામી
● નજીક નું અથવા તો દૂર નું ન દેખાતું હોય .
● ઓછું દેખાતું હોય .
● ધૂંધળું દેખાતું હોય .
● ચશ્મા ના નંબર વારંવાર બદલાતા હોય .
● બલ્બ ની આજુબાજુ કુંડાળા દેખાતા હોય .
2. વિકલાંગતા
◆ દ્રષ્ટિહીન
◆ અલ્પદ્રષ્ટિ
◆ મુકબધીર
◆ અસ્થિ વિષયક ખામી હલનચલન ની ખામી
◆ માનસિક ક્ષતિ
◆ માનસિક માંદગી. વાઈ / ડિપ્રેશન
3. રક્તપિત્ત
4. ટી.બી
5. કલેફ્ટ લીપ અને કલેફ્ટ પેલેટ
6. ક્લબફૂટ
7. ડાયાબીટીસ
8. ઓરલ કેન્સર
9. મેલેરિયા .
1. દ્રષ્ટિખામી
દૃષ્ટિ તપાસણી કઈ રીતે કરવી .
દરેક વ્યક્તિની સૌ પ્રથમ દૃષ્ટિ ચકાસણી કરવી.
● ૨૦ ફૂટના અંતરેથી ઈ-ચાર્ટ વંચાવવો.
● સૌ પ્રથમ વ્યક્તિને ડાબી આંખ બંધ કરી જમણી આંખે મોટો “E” વાંચવા કહેવું. અને તેના પાંખિયા કઈ બાજુ ખુલે છે તેમ પૂછવું. જો વ્યક્તિ તેનો સાચો જવાબ આપે તો “E” ચાર્ટની પાછળની બાજુ આવેલ ચાર નાના “E” વંચાવવા. દરેક નાના “E” ના પાંખિયા કઈ બાજુ ખુલે છે તેમ પૂછવું. જે વ્યક્તિ “E” ના ચાર પૈકી ત્રણ “E” ના પાંખિયા સાચી રીતે બતાવી શકે તેની દૃષ્ટિ બરાબર છે તેમ સમજવું.
● આજ રીતે જમણી આંખ બંધ કરી ડાબી આંખની દૃષ્ટિ ચકાસણી કરવી.
● જે વ્યક્તિ ચારમાંથી ત્રણ “E” ન વાંચી શકે તેનું નામ દૃષ્ટિખામી ધરાવતી વ્યક્તિ તરીકે નોંધણી કરીને વધુ તપાસ અર્થે ઓપ્થલ્મીક આસીસ્ટન્ટ પાસે મોકલવી.
● જો કોઈ વ્યક્તિ ચશ્મા પહેરતી હોય તો ચશ્મા સાથેની દૃષ્ટિ ચકાસણી અચૂકથી કરવી.
અંધાપો એટલે શું?
સામાન્ય વ્યાખ્યા :
◆ જે વ્યક્તિ ૬ મીટર અથવા ૨૦ ફુટના અંતરથી આંગળીઓ ગણી ન શકે તેને અંધ વ્યક્તિ કહેવાય.
અંધાપાની વ્યાપકતા અને ફેલાવોઃ
● વિશ્વમાં હાલ ૪૫૦ લાખ અંધ વ્યક્તિ છે.
● ભારત દેશમાં ૧ કરોડ ૨૦ લાખ લોકો બંને આંખે અંધ છે. જેમ દર વર્ષે ૩૧ લાખ લોકો નો ઉમેરો થાય છે .
● ગુજરાતમાં અંદાજે ૬ લાખ લોકો બંને આંખે અંધ છે. જેમાં દર વર્ષે ૧.૨ લાખ વ્યક્તિનો ઉમેરો થાય છે.
● વિશ્વમાં દર સેકન્ડે એક વ્યક્તિ અંધ બને છે.
● દર વર્ષે ૧૦ થી ૨૦ લાખ અંધ વ્યક્તિ નવા ઉમેરાય છે.
● આ પ્રમાણ ચાલુ રહેશે તો વર્ષ ૨૦૨૫ સુધીમાં વિશ્વમાં ૯૫૦ લાખ લોકો અંધ હશે.
● ૭૦ ટકા દર્દીઓમાં યોગ્ય સમયે જરૂરી સારવાર આપી અંધત્વ નિવારી શકાય.
● ૫૦ વર્ષની વય પછી અંધત્વના દરમાં વધારો નોંધાયેલ છે.
● મહિલાઓમાં ગરીબ, અશિક્ષિત, ગ્રામીણ તથા પછાત વર્ગમાં અંધત્વનું પ્રમાણ ઉંચું રહેલ છે.
મોતિયો :
આંખ અને કીકી પાછળ આવેલ નેત્રમણી (લેન્સ)ની પારદર્શકતા ઓછી થવા લાગે તેને મોતિયો કહેવાય.
કારણોઃ
◆ ઉંમર - મોટા ભાગે ઉંમર વધવાની સાથે
◆ સગર્ભા અવસ્થામાં પોષણના અભાવે થતો જન્મજાત મોતિયો
◆ ડાયાબીટીસ
◆ આંખની અંદરના અન્ય રોગો જેવા કે, પડદો ખસી જવો, ઝામર, રતાંધણાપણું, અતિશય ટૂંકી દૃષ્ટિ વગેરે
◆ દવાઓ જેવી કે સ્ટીરોઈડ વધારે પ્રમાણમાં લેવાથી
મોતિયા ના લક્ષણો શુ છે ?
■ ઝાંખુ દેખાવું, ધુમ્મસ કે પડદા જેવુ દેખાવું અથવા બિલકુલ દેખાતું બંધ થવું.
■ નજીકનું સારૂં દેખાય, લાઈટની આરપાર કુંડાળા દેખાય.
■ રાત્રે અથવા ઓછા પ્રકાશમાં તકલીફ પડે, દિવસનો તડકો અને રાત્રે ગાડીઓની લાઈટનો પ્રકાશ સહન ન થાય.
■ મોતિયો વધારે પાકી જાય ત્યારે કીકીની પાછળ સફેદી દેખાય, દેખાતું સદંતર બંધ થઈ જાય, દુખાવો થાય અને બે બે દેખાય.
સારવારઃ
● સરકારી હોસ્પિટલો તેમજ સ્વૈચ્છિક સંસ્થાઓની બેઈઝ હોસ્પિટલ ખાતે વિનામૂલ્યે નેત્રમણી સાથે મોતિયાના ઓપરેશન કરવામાં આવે છે. આ ઓપરેશન માટે નજીકના સરકારી દવાખાનાનો સંપર્ક કરવો.
ઝામર:
આંખ ઉપર અતિશય દબાણનું પરિણામ એટલે ઝામર. તે મોટા ભાગે ૪૦ વર્ષથી ઉંમર પછી થાય છે.
◆ જલદ ઝામર (એક્યુટ ગ્લુકોમા)
◆ લક્ષણો
■ માથાનો સતત દુખાવો
■ આંખોમાં પીડા થવી
■ દૃષ્ટિમાં ઝાંખમ આવવી
■ પ્રકાશની આસપારના ભાગમાં રંગબેરંગી કુંડાળા દેખાવા
■ ઉલ્ટી થવી
તાત્કાલિક સારવાર
• શસ્ત્રક્રિયા
મીઠો ઝામર
લક્ષણો :
■ ધીરે ધીરે આંખમાં દેખાવું ઓછું થવું.
■ વારંવાર ચશ્માના નંબરમાં ફેરફાર થવો.
સારવાર
★દવા
★ ત્યારબાદ જરૂર પડે તો શસ્ત્રક્રિયા
રેફરલ તપાસનું સ્થળ
} પ્રાથમિક તપાસ સા.આ.કેન્દ્ર ખાતે ઓપ્થલ્મીક આસીસ્ટન્ટ દ્વારા કરવામાં આવે છે અને વધુ તપાસ અને સારવાર જીલ્લા ખાતેની સિવિલ હોસ્પિટલ ખાતે આંખ વિભાગ ખાતે નેત્રસર્જન દ્વારા પૂરી પાડવામાં આવે છે.
પડદાના રોગો :
આંખના ડોળાના અંદરના પડને રેટીના (પડદો) કહે છે. પડદાના મુખ્ય રોગોમાં પડદો ખસી જવો, ડાયાબીટીસના લીધે થતા પડદા પરની અસર તથા શરીરના વિવિધ રોગોમાં થતી અસર, વધુ પડતા દવાના ઉપયોગના લીધે થતી આડ અસર રહેલી છે.
પડદો ખસી જવાના કારણો:
■ વધારે પડતો આંખનો નંબર
■ આંખને થતી ઈજા આંખમાં થતી ગાંઠો
■ બ્લડપ્રેશર, ડાયાબીટીશ, સુવાવડ, ટી.બી.
■ નેત્રમણિ વગરના મોતિયાના ઓપરેશનો
લક્ષણોઃ
● આંખની સામે લાઇટના ઝબકારા દેખાવવા.
● કાળા ફરતાં ટબકાં દેખાવવા.
● ડબલ દેખાવવું, દેખાતું બંધ થવું.
1. ડાયાબીટીસને લીધે થતી પડદા પર અસરો જાણો .
સામાન્ય રીતે પડદાના રોગોને લીધે અંધ વ્યક્તિઓમાં મોટા ભાગના વ્યક્તિઓમાં કારણભુત ડાયાબીટીશ હોય છે.
ડાયાબીટીશ લાંબા સમય સુધી હોય, ડાયાબીટીશનું નિયંત્રણ બરાબર ન થતુ હોય તથા ડાયાબીટીશના દર્દીઓમાં મોતિયાનું ઓપરેશન કરવામાં આવ્યુ હોય તેવા દર્દીઓમાં ડાયાબીટીશ રેટીનોપથી વધારે પ્રમાણમાં જોવામાં આવે છે.
સારવારઃ
૧. દવાઓ વડે ડાયાબીટીશને કાબુ કરવો.
૨. પડદા પરના શરૂઆતના ફેરફારમાં લેસર સારવાર,
3. આંખના ડોળાના પ્રવાહીમાં લોહી આવી ગયા બાદ શસ્ત્રક્રિયા
૪. પડદો ખસી જવાના કેસમાં શસ્ત્રક્રિયા જરૂરી બને છે.
રેફરલ તપાસનું સ્થળઃ
● લેસર સારવાર અમુક જીલ્લા કક્ષાની હોસ્પિટલ તથા સ્વૈચ્છિક સંસ્થાની બેઈઝ હોસ્પિટલ તેમજ દરેક મેડીકલ કોલેજ ખાતે ઉપલબ્ધ છે.
● પડદાની શસ્ત્રક્રિયાની સેવાઓ મેડીકલ કોલેજ ખાતે જ ઉપલબ્ધ છે.
બાળકો અને આંખોની સંભાળ
બાળકોને શરૂઆતથી જ આંખોની સારસંભાળ રાખવા વાલીઓએ સમજાવવું જોઈએ.
૧. બાળકોને પૌષ્ટિક આહાર આપવો જોઈએ. બાળકોને આહારમાં વિટામીન-એ પૂરતા પ્રમાણમાં જાય તેનું ખાસ ધ્યાન રાખવું જોઈએ.
૨. ગર્ભવતી માતાએ લીલા શાકભાજી, દૂધ, પપૈયા, પાકી કેરી, કોળું, ગાજર, ટામેટા જેવા શાકભાજી વધારે ખાવા જોઈએ. સ્તનપાન કરાવતી માતાએ પીળાશ પડતું ચીકણું ધાવણ વેડફી ન નાંખતા બાળકને જ ધવડાવવું જોઈએ.
૩. ચેપી રોગોને અટકાવવા માટે કપડાં - - ટુવાલ વગેરે અલગ રાખવા જોઈએ .
૪..આંખમાં સુરમો કે કાજલ આંજવા નહીં.
૫. બાળકોને ધૂળ, ધુમાડો અને તડકા સામે રક્ષણ આપવું જોઈએ.
૬. ચપ્પુ, સોય, પેન્સિલ તથા અણીદાર રમકડાં જેવા કે, તીરકામઠાં, ગીલોલ, ગીલ્લી દડા વગેરેથી દૂર રાખવા .
૭. આંખમાં કણાં જેવું કંઈ પડી જાય તો બાળક આંખ ચોળે કે મસળે નહીં તેનું ધ્યાન રાખવું. તાત્કાલિક આંખના ડોક્ટરનો સંપર્ક કરવો.
૮. બાળકોને ફટાકડાં ફોડતી વખતે આંખમાં ઇજા ન થાય તેનું ધ્યાન રાખવું જોઈએ.
૯. વાંચતી વખતે બાળક તથા ચોપડી વચ્ચે યોગ્ય અંતર (આશરે ૧ ફૂટ) રાખવું જોઈએ તથા ઓરડામાં પૂરતો પ્રકાશ હોવો જોઈએ.
૧૦. ટી.વી. જોતી વખતે બાળક ટી.વી. થી ૧૦ ફૂટ દૂર બેસીને જોવે તે અગત્યનું છે. તથા રૂમમાં અંધારૂં ન હોતા પૂરતો પ્રકાશ હોવો જોઈએ.
૧૧. બાળકની આંખો સૂતા પહેલા સ્વચ્છ પાણી વડે સાફ કરી દેવી જોઈએ.
૧૨. બાળક સતત માથાના દુખાવાની ફરિયાદ કરે, અભ્યાસમાં નબળું પડતું લાગે, સતત આંખો મસળતું હોય, આંખો ઝીણી કરીને જોતું હોય તો તાત્કાલિક આંખના ડોક્ટર પાસે આંખના નંબરની તપાસ કરાવી લેવી જોઈએ.
૧૩. આપના બાળકના આંખોની નિયમિત સમયાંતરે તપાસ કરાવવાનો આગ્રહ રાખો.
૧૪. બાળકને અભ્યાસ દરમ્યાન શાળામાં પાટિયા ઉપર લખેલ લખાણ સ્પષ્ટ ન દેખાય તો દૃષ્ટિખામી હોઈ શકે, તાત્કાલિક તપાસ કરાવો.
બાળકો અને વિટામિન - એ
વિટામીન - એ દૃષ્ટિની તંદુરસ્તી માટે ખૂબ જ અગત્યનું છે.
વિટા. A ક્યાંથી મળે?
૧. દૂધ, દહીં, માખણ, પનીર, ચીઝ, ઘી, ઈંડા વગેરેમાં વિપુલ માત્રામાં વિટામીન - એ હોય છે.
૨. વિટામીન - એ લીલા શાકભાજી જેવા કે, પાલક, સરગવાં, તાંદળજો, કોબીજ તથા ફળો જેવા કે ગાજર, પપૈયું, કેરી, નારંગી, ટામેટું, કોળું વગેરેમાંથી મળે છે.
વિટા A ની ઉણપથી થતી ખામીઓ
વિટામીન - એ ની ઉણપ એ બાળકોમાં અંધત્વનું મુખ્ય કારણ છે. તેના લીધે આંખ માં વિવિધ પ્રકાર ના રોગો થાય છે . જે નીચે મુજબ ના છે.
૧. રતાંધળાપણું : રાત્રે અથવા ઝાંખા પ્રકાશમાં ઝાંખુ દેખાય છે આંખના સફેદ ભાગ ઉપર ભૂખરા ત્રિકોણાકારના ચાઠા પડી જાય છે, જેને બીટોટ સ્પોટ કહે છે.
૨. ઝેરોસીસ (કેરેટો - મલેશિયા) - આંખની બહારની ચામડી તથા કીકી વિટામીન - એ ની ખામીના હિસાબે સુકાઇ જાય છે તથા કીકી ઉપર ચાંદી પડે છે અને ગણતરીમાં કલાકોમાં કીકીનો ભાગ ઓગળી જતાં કીકી ફાટી જાય છે અને સંપૂર્ણ દૃષ્ટિ જતી રહે છે.
વિટામીન - એ ઉણપના કારણો
૧. સગર્ભા માતાનો અપૂરતા પોષણવાળો ખોરાક
૨. વિટામીન - એ ધરાવતા ઘટકોની રોજીંદા ખોરાકમાં ઉણપ
૩. શરીરમાં ઝાડા, ઓરી વગેરે રોગો
આંખના નંબરની ખામીઓ.
સામાન્ય રીતે વસ્તુ પરથી આવતા પ્રકાશના કિરણો આંખના પડદા ઉપર કેન્દ્રિત થાય ત્યારે તેનું સ્પષ્ટ ચિત્ર આપણે જોઈ શકતા હોઈએ છીએ પરંતુ જ્યારે આ કિરણો પડદાની આગળ અથવા પાછળ કેન્દ્રિત થાય ત્યારે નંબરની ખામી અનુક્રમે ટુંકી દૃષ્ટિ અથવા દૂર દૃષ્ટિ પરિણામે છે.
કારણોઃ
૧. આંખોનો ડોળો લાંબો હોય અથવા ટુંકો હોય
૨. કીકી વધારે ગોળાકાર હોય અથવા નાની હોય
લક્ષણો:
૧. દુરની અથવા નજીકની વસ્તુ ઝાંખી દેખાય
૨. માથાનો સતત દુખાવો
3. આંખો થાકી જવી
૪. નજીકના અક્ષરો લાંબો સમય વાંચવાથી ઝાંખા દેખાય
૫. આંખની સામે કાળા ટપકા દેખાવવા
૬. આંખો ત્રાંસી થવી .
વિશિષ્ટ પ્રકારના નંબરઃ
૧. ત્રાસો નંબર
૨. મોતીયાના સાદા ઓપરેશન પછીનો કાચનો દર નંબરના એફેકીક નંબર
3. બેતાલીસ વર્ષની ઉંમર બાદ આવતા બેતાલાના નંબર
સારવારઃ
૧. ચશ્મા
૨. કોન્ટેક્ટલેન્સ
3. શાળા આરોગ્ય કાર્યક્રમ અંતર્ગત તમામ બાળકોને મફ્ત ચશ્મા આપવામાં આવે છે.
ત્રાંસી આંખ....
ત્રાંસી આંખની ખામી આપણા સમાજમાં લગભગ ૧% થી ૧.૫% જેટલી વ્યક્તિઓને હોય છે. ત્રાંસી આંખ સામાન્ય રીતે નાની ઉંમરથી અથવા જન્મથી જ હોય છે.
કારણોઃ
૧. આંખના સ્નાયુઓની નબળાઈ
૨. આંખનો વધારે પડતો નંબર
3. શારીરિક રીતે નબળું બાળક
૪. વધારે પડતો મોબાઈલ ની લત ના કારણે
લક્ષણોઃ
૧. બે આંખ એક બીજાને સમાંતર નથી હોતી. બે માંથી એક આંખ સીધી અને બીજી આંખ ત્રાંસી હોય છે અથવા તો બંને આંખ ત્રાંસી ઉપર નીચે હોય છે.
૨. એક ત્રાંસી સામે જોતા તે એક કરતા વધારે દેખાય છે.
3. બે માંથી એક આંખે બીલકુલ ન દેખાય તેને એમ્બ્લાયોપીયા કહે છે.
નિદાન
બાળકોની આંખ માંસી છે એમ જણાય તો તરત જ આંખના સર્જનની સલાહ લેવી.
સારવારઃ
૧. ચશ્માનો નંબર
૨. આંખોની કસરત
3. સારી આંખને બંધ કરી નબળી આંખને જોવા માટે ઉપયોગમાં લેવી.
૪. શસ્ત્રક્રિયા - શસ્ત્રક્રિયા માટે બે થી પાંચ વર્ષની ઉંમર આદર્શ કહી શકાય કારણ કે શસ્ત્રક્રિયા સામાન્ય રીતે ૧૫ થી ૨૦ વર્ષની ઉંમરે કરાવવી જોઈએ, માન્યતા સદંતર ખોટી છે. આ સારવાર જેટલી વહેલી થાય તેટલો જ ફાયદો દર્દીને થાય છે.
ચક્ષુદાન વિશે જાણવા જેવું.
ચક્ષુદાન આપવાની જરૂર શા માટે ?
૧. આંખની કીકી (કોર્નીયા) માં એસિડ, આલ્કલી જેવા દ્રાવણની અસરથી, કાંકરી, ધાતુની કરચ પડવાથી, પોષ્ટિક ખોરાકના અભાવથી તેમજ વાગવાથી વગેરે કારણોસર આંખમાં આવેલ પારદર્શક કોર્નીયા અપારદર્શક બને છે એટલે કે વુ પડે છે. તેથી આવી વ્યક્તિ જોવા અસમર્થ બનતા અંધ થાય છે.
૨. ભારતમાં આશરે અઢી કરોડ લોકો અંધ છે.
3. ૨૫% અંધત્વ કીકીના રોગોને લીધે થાય છે.
૪. ભારતમાં દર વર્ષે આશરે ૨૦ હજાર લોકો કીકીના કારણે અંધ થાય છે. તેમાં ૬૫% દસ વર્ષથી નીચેના બાળકો છે.
૫. મૃત્યુ પછી અગ્ની સંસ્કાર થી કે દફનાવી દેવાતી મુલ્યવાન નેત્રોનો નાશ થાય તેના કરતા દાનમાં આપવાથી અંધને દૃષ્ટિદાન માટે આંખના રોગોના નિદાન દવા વગેરે માટે ઉપયોગમાં આવી શકે છે. તેથી ઘરમાં, પોળમાં, પાડોશમાં, સોસાયટીમાં સ્વજનને કે સ્નેહીજનોને ત્યાં કોઈ મૃત્યુ પ્રસંગે આપ ઉપસ્થિત હોય તો કુટુંબીજનોને આશ્વાસનની સાથે ચક્ષુદાન કરવા માટે પ્રેરણા આપી ચક્ષુદાન અપાવવા માં ભગીરથ પ્રયાસ કરવા જોઈએ .
ચક્ષુદાન માટે જાણી રાખો
૧. કોઈપણ ઉંમરની વ્યક્તિ જન્મી તરત મરણ પામતા બાળકોથી કોઈપણ ઉંમરે અને કોઈપણ રોગથી મૃત્યુ થાય તો પણ આંખો ઉપયોગમાં આવે છે.
૨. એઈડ્સ, હડકવા, કેન્સર તથા વાઈરસ થી થતા રોગો જેવા કે કમળો જેવા દર્દીઓનું નેત્રદાન સ્વીકારવામાં આવતું નથી.
3. મૃત્યુ પછી પોપચા ખુલ્લા રહ્યા હોય તો ધીમે થી બંધ કરો.
૪. બંધ પોપચા ઉપર ચોખ્ખા રૂ ના અથવા હાથ રૂમાલ જેવા ચોખ્ખા નાના કપડાના ભીના પોતા મુકી રાખો.
૫. મૃત્યુ દેહ હોય ત્યાં પંખો ચાલુ ન રાખવો.
૬. મૃત્યુ બાદ ૬ થી સાત કલાકમાં ચક્ષુદાન દેવામાં આવે છે પરંતુ ચક્ષુદાનનો નિર્ણય બને તેટલો વહેલો લેવા નમ્ર વિનંતી.
૭ . ચક્ષુદાન લેવાની ક્રિયા ૧૫ થી ૨૦ મીનીટમાં પુરી થાય છે.
૮. ચક્ષુદાનથી ચહેરો વિકૃત થતો નથી.
૯. ચક્ષુદાન લેવા સંસ્થાની વ્યક્તિ ઘેર આવે છે.
૧૦. બને તેટલા વહેલા ચક્ષુદાનમાં આપી ચક્ષુઓને ચાર સેન્ટીગ્રેડ (બરફમાં) રાખવાથી તેના પડમાં ફેરફાર થતો અટકે છે અને ૪૮ કલાકમાં અંધને દૃષ્ટિદાન માટે બેસાડી શકાય છે.
2. વિકલાંગતા .
અપંગતા એ વ્યક્તિની શારીરિક કે માનસિક સ્થિતિ છે. જે વ્યક્તિની હલનચલન ઇન્દ્રિયો અથવા પ્રવૃત્તિઓમાં બાધા કે કામને મર્યાદિત રાખે છે.
વિકલાંગતા ના પ્રકાર :
◆ દ્રષ્ટિહીન
◆ અલ્પદ્રષ્ટિ
◆ મુકબધીર
◆ અસ્થિ વિષયક ખામી હલનચલન ની ખામી
◆ માનસિક ક્ષતિ
◆ માનસિક માંદગી. વાઈ / ડિપ્રેશન
દૃષ્ટિહીન - અલ્પદૃષ્ટિ: :
બિલકુલ નહીં જોઈ શકતા કે ઘણું જ ઓછું જોઈ શકવાની સ્થિતિને અંધત્વ | દૃષ્ટિહીન કહેવાય અને ૧૦ ડગલાં દુર થી ૩ સે.મી. જેટલાં અક્ષરો વાંચી ન શકાય તેને અલ્પદૃષ્ટિ કહેવાય.
મુકબધિર
બીજા કરતાં ઓછું કે સાવ સંભળાય જ નહિ અને બધિરતા કહેવાઈ અને (બોલવામાં અને સાંભળવામાં ક્ષતિ / તકલીફ હોઈ એને મુકબધિર કહેવાય)
હલનચલનની વિકલાંગતા
હાડકા, સાંધા કે સ્નાયુઓની વિકલાંગતાના કે જેથી હાથ-પગના હલનચલનમાં અવરોધ ઉભો થવો અથવા સેરિબ્રલ પેલ્સી (મગજનો લકવા) નું કોઈ સ્વરૂપે હોય.
મંદબુદ્ધિઃ
વ્યક્તિના મગજનો અપૂર્ણ વિકાસ કે અવરોધાયેલો વિકાસ કે જેમાં બુદ્ધિ સામાન્ય કરતા ઓછી હોય.
માનસિક બીમારી : મંદબુદ્ધિ સિવાયની કોઈ પણ માનસિક ક્ષતિ
એબીલીટી ગુજરાત વેબસાઈટ www.abilitygujarat.gov.in પરથી રિપોર્ટ્સ માંથી ગામવાર નામજોગ યાદી લઈ મ.પ.હે.વ. દરેક ગામની મુલાકાત કરવાની રહેશે અને તેમાં રજીસ્ટર થયેલ દર્દીઓને ર્ટીફીકેટ મળેલ છે કે કેમ ? તેની ખાતરી કરી જે દર્દીઓને સર્ટીફીકેટ ન મળેલ હોય તો તેવા દર્દીઓને નજીક એમ.ઓ.પી.એચ.સી.નો સંપર્ક કરવાનો રહેશે.
ફેરણી દરમ્યાન એબીલીટી ગુજરા સોફ્ટવેરમાંથી મળેલ યાદી ઉપરાંત વધારાના વિક્લાંગતાવાળા દર્દીઓ મળી આવે તો તેનું ફોર્મ ૧ ભરીને રજીસ્ટ્રેશન એબીલીટી ગુજરાત સોફ્ટવેરમાં કરાવવું.
એમ.ઓ.પી.એચ.સી. દ્વારા યાદી પ્રમાણેના દર્દીઓને તપાસ કરવામાં આવશે. જે વ્યક્તિઓ દેખાતી, સીંગલ ડીસેબીલીટી ધરાવતા હશે તેઓની સર્ટીફીકેટ આપવાનું રહેશે અને મલ્ટીપલ અને નોન ઓબ્વીયસ ડીસેબીલીટીવાળા દર્દીઓની યાદી બનાવી નજીકની જિલ્લા હોસ્પિટલ અથવા મેડીકલ કોલેજના તજજ્ઞ દ્વારા તપાસ કરાવવાની રહેશે.
એમ.ઓ. પી.એચ.સી. દ્વારા એક ગામમાં સર્ટીફીકેટ ન મળેલ દર્દીઓની સંખ્યા જો ૧૫ કરતા વધારે હોય તો કેમ્પનું આયોજન ગોઠવી સર્ટીફીકેટ આપવાની કામગીરી કરવાની રહેશે. મલ્ટીપલ અને નોન ઓક્વીયસ ડીસેબીલીટીવાળા દર્દીઓને નજીકની જિલ્લા હોસ્પિટલ અથવા મેડીકલ કોલેજના તજજ્ઞ દ્વારા તપાસ કરી સર્ટીફીકેટ આપવાની કામગીરી કરવામાં આવશે.
વિક્લાંગ વ્યક્તિને રાજ્યના સમાજ કલ્યાણ વિભાગ દ્વારા વિકલાંગતાના લાભો આપવામાં આવે છે. પરંતુ વિકલાંગ વ્યક્તિને તે લાભ મેળવવા માટે વિકલાંગતાનું પ્રમાણપત્ર હોવું જરૂરી છે. વિકલાંગતાના પ્રમાણપત્ર ના હોય તો વિકલાંગ વ્યક્તિ આ લાભોથી વંચિત રહે છે.
( MPHW ) મલ્ટી પર્પઝ વર્કર દ્વારા ધ્યાન રાખવાના મુદ્દા :
■ વિકલાંગતા કોઈ પણ પ્રકારની હોઈ કે કોઈ પણ ઉંમરની વ્યક્તિને હોય, આવી વ્યક્તિઓની પુરતી કાળજી રાખવી અને તેમની સમયસર અને યોગ્ય તબીબી સારવાર કરાવવી - પુરતી સંભાળ અને સમયસર સારવારથી વિકલાંગતાની અસર ઘટાડી શકે છે.
■ વિકલાંગતા ધરાવતી વ્યક્તિઓની લાગણીઓ પણ વિકલાંગતા ધરાવતી વ્યક્તિઓ જેવી જ હોય છે તેમની લાગણીઓને સમજવી અને તેમને પોતાની લાગણીઓ વ્યક્ત કરવાની પુરતી તક આપવી.
■ વિકલાંગતા ધરાવતી વ્યક્તિઓને અવગણના તેમના વિકાસને અવરોધે છે. તેમની લાગણીઓને સમજવી જોઈએ એ તેમને પ્રોત્સાહન અને જરૂરી તાલીમ આપીએ તો તેઓ પણ જીવનપ્રવાહમાં ગોઠવાઈ શકે છે.
■ વિકલાંગતા ધરાવતી વ્યક્તિઓ પણ ખાસ પ્રકારની તાલીમ મેળવવાથી પોતાના કામની ગુણવત્તા સુધારી શકે છે - તેમની ક્ષમતાઓને પારખી તેમને યોગ્ય તાલીમ આપીએ.
■ એકવાર વિકલાંગતાની ઓળખ થઈ ગયા બાદ સમયસર અને યોગ્ય સારવાર વિક્લાંગતાની અસર ઘટાડી શકે છે.
■ આવા બાળકો ને શોધી ને તેમને rbsk ટીમ પાસે થી સંદર્ભ કાર્ડ માટે મોકલવા .
3. રક્તપિત્ત ...
◆ રક્તપિત્ત માઇક્રોબેકટેરીયમ લેપ્રી નામના સુક્ષ્મ જીવાણુઓથી થતો અન્ય ચેપી જેવો જ એક રોગ છે.
◆ રક્તપિત્તમાં મુખ્યત્વે ચામડી અને ચેતાતંતુઓને અસર થાય છે.
◆ રક્તપિત્ત કોઈપણ ઉંમરે સ્ત્રી-પુરૂષ ગમે તેને થઈ શકે છે.
◆ રક્તપિત્ત બહુઔષધિય સારવારથી ૬ થી ૧૨ મહિનામાં મટાડી શકાય તેવો રોગ છે. રક્તપિત્તગ્રસ્તો સમાજમાં રહી પોતાનું સામાન્ય જીવન અન્ય લોકોની જેમ જ જીવી શકે છે.
◆ શરૂઆતના તબક્કે આ રોગનું નિદાન થાય અને બહુઔષધિય સારવાર લેવાય તો કોઈપણ જાતની શારીરિક વિકૃતિ વિના રોગમુક્ત થઈ શકાય છે.
◆ વ્યક્તિની ત્વચાની તપાસ કરવા જણાવો.
રક્તપિત્ત ના ચિન્હો-લક્ષણોઃ
● શરીર પર આછું, ઝાંખુ કે રતાશ પડતું ચાઠું હોય જેમાં સંવેદનાનો અભાવ હોય અને ખંજવાળ આવતી ન હોય.
● ચામડી પર સ્પર્શજ્ઞાનનો અભાવ,ઠંડી-ગરમીની સંવેદનાનો અભાવ હોય.
● ચામડી તૈલી, ચળકતી અને સુંવાળી જણાય.
● ચામડી જાડા થવા અથવા નાની ગાંઠો જણાય.
● કાન ની બુટી માં સોજો અથવા ગાંઠો જણાંય.
● હાથ કે પગ ના આગળા વાંકા વળી જવા .
● લેગોફથલમોસ - આંખ બંધ કરવા છતાં પાંપણ નું બંધ ના થવું. અને ભ્રમણ ના વાળ ખરી જવા .
રક્તપિત્તના પ્રકારઃ
■ અલ્પ જંતુજન્ય (પોસીબેસીલરી)
★ ચામડી પર એક થી પાંચ ચાઠાં હોય
★ એક જ્ઞાનતંતુને અસર હોય
■ બહુ જંતુજન્ય ( મલ્ટી બેસીલરી)
★ ચામડી પર પાંચ કરતાં વધુ ચાઠાં હોય
★ બે કે વધારે જ્ઞાનતંતુને અસર હોય
( એમ.ડી .ટી) બહુઔષધિય સારવાર :
■ બિન ચેપી ( પી.બી .)
( 1 થી 5 ચામડી પર ના ચાઠાં અને / એક ચેતા ને અસર )
◆ પોસીબેસીલરી રક્તપિત્તમાં ૬ બ્લીસ્ટર પેકેટ દ્વારા ૬ મહિનાની સારવાર વધુમાં વધુ ૯ માસમાં પૂર્ણ કરાવવી.
■ ચેપી ( એમ .બી)
[ 6 અથવા તેથી વધારે ચામડી પરના ચાઠાં અને / અથવા બે અથવા બે થી વધારે ચેતના માં અસર ]
◆ મલ્ટીબેસીલરી રક્તપિત્તમાં ૧ર બ્લીસ્ટર પેકેટ દ્વારા ૧ર મહિનાની સારવાર વધુમાં વધુ ૧૮ માસમાં પૂર્ણ કરાવવી.
◆ દર મહિને સુપરંવાઈઝ ડોઝ દર્દીને રૂબરૂ ગળાવવો.
◆ તમામ પ્રા.આ.કેન્દ્રો, સા.આ.કેન્દ્રો, જનરલ હોસ્પિટલો અને તબીબી શિક્ષણ સંલગ્ન હોસ્પિટલોમાં રક્તપિત્તના નિદાન અને સારવારની સેવાઓ વિનામૂલ્યે પુરી પાડવામાં આવે છે.
( mphw ) મલ્ટી પરપઝ હેલ્થ વર્કર (પુરૂષ)ની કાર્ય ફરજોઃ
● પોતાના કાર્યક્ષેત્ર વિસ્તારમાં આ રોગ અંગેના પૂર્વગ્રહો અને ખોટી માન્યતાઓ દૂર કરવા માટે રક્તપિત્તના ચિન્હો-લક્ષણો અને સારવારની વૈજ્ઞાનિક માહિતી વ્યક્તિગત, જૂથ અને સમૂહ ચર્ચાઓ પ્રકારના માધ્યમોનો ઉપયોગ કરી લોકોને પુરી પાડવી. દ્વારા વિવિધ
● પોતાના કાર્યક્ષેત્ર વિસ્તારમાં ક્ષેત્રિય મુલાકાત દરમ્યાન મળી આવતા રક્તપિત્તના શંકાજનકોની નોંધ કરી પ્રા.આ.કેન્દ્ર ખાતે નિદાન અને સારવાર અર્થે મોકલી આપવા.
● રક્તપિત્તના દર્દીઓને સારવારની નિયમિતતાની સમજ આપી સમયાંતરે ચકાસણી કરી સારવારની નિયમિતતા તપાસવી.
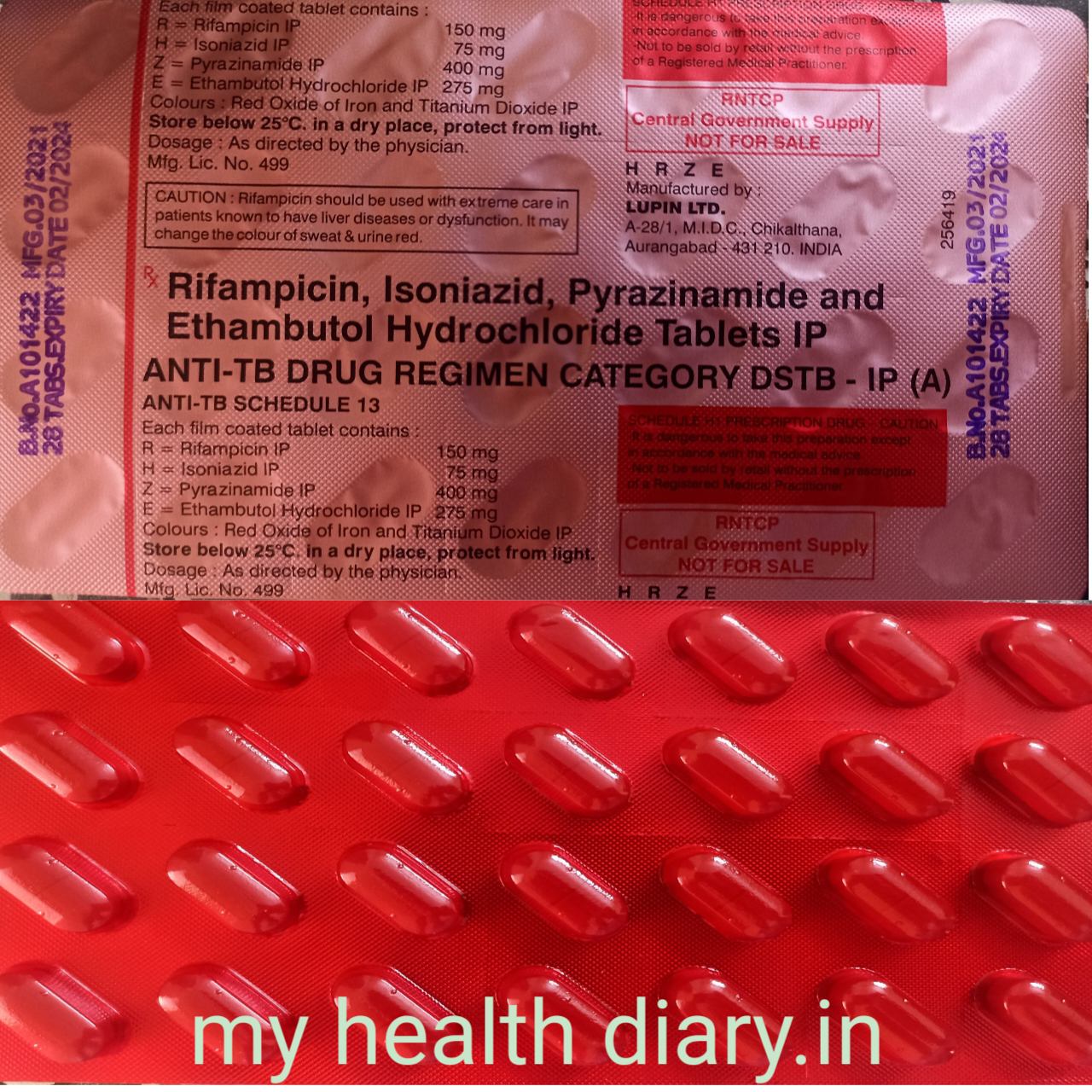
4. ટી.બી ( માયકોબેક્ટેરિયમ ટ્યુબરક્યુલોસીસ )
NTEP 2020 .
ટી.બી શુ છે ?
ટી.બી એ માયકોબેક્ટેરિયમ ટ્યુબરક્યુલોસીસ નામ ના બેક્ટેરિયા થી ફેલાતો એક ચેપી રોગ છે . તે સામાન્ય રીતે ફેફસા ( પ્લમોંનરી ટી.બી ) તેમજ ફેફસા સિવાય ના અન્ય અંગો માં થતો ટી.બી. ( એક્સ્ટ્રા પ્લામોંનરી ટી.બી ) તરીકે ઓળખાય છે . ટી.બી નો રોગ એ શરીર માં માથા ના વાળા અને પગ ના નખ સિવાય શરીર ના કોઈ પણ અંગ માં થઇ શકે છે .
ટ્યુબરક્યુલોસિસ એક ગંભીર, ચેપી રોગ છે જેની સારવાર ન કરવામાં આવે તો તે જીવલેણ બની શકે છે. ટી.બી રોગ ની સારવાર તમામ સરકારી દવાખાનાઓ માં નિઃશુલ્ક કરવા માં આવે છે .
ક્ષય રોગના લક્ષણો:
બે અઠવાડિયા કે વધુ સમયથી ગળફા સાથે ખાંસી ( ઉધરસ) હોવી.
છાતીનો દુઃખાવો.
ઘણી વખત ગળફામાં લોહી આવવું
સાંજના સમયે શરીરનું તાપમાન વધવું . જીણો જીણો તાવ રહેવો .
સાંજના સમયે પરસેવો થવો
વજન ઘટવું. અસુસ્તી લાગવી .
ભૂખ ન લાગવી. થાક લાગવો .
ક્ષય રોગનું નિદાન
ફેફ્સાના ક્ષયનું નિદાન કરવા માટે ગળફાની માઇક્રોસ્કોપી તપાસ મુખ્ય ચાવી છે. ફેફ્સા ના ક્ષયનો બે ભાગમાં વિભાજીત કરવામાં આવે છે.
(૧) ગળફામાં ક્ષય રોગના જંતુ ધરાવતો ક્ષયનો કેસ
(ર) ગળફામાં ક્ષય રોગના જંતુ ન ધરાવતો ક્ષયનો કેસ
ફેફ્સાનો ક્ષય રોગ હોવાનું અનુમાન કરવાનું આવે ત્યારે નિદાનના સમર્થન માટે ગળફાની તપાસ અનિવાર્ય છે. ઘણું કરીને એક દિવસની અંદર ગળાના બે નમૂના (1. તુરતનો-વહેલી સવારનો ગલફો ) લઈને માઈક્રોસ્કોપી દ્વારા તેની તપાસ કરવી જોઈએ. અને ( બીજો ગલફો સ્થળ પર લઈ ને ) ઉપરોક્ત માઈક્રોસ્કોપી દ્વારા થતી તપાસ માત્ર સુધારેલ રાષ્ટ્રીય ક્ષય નિયંત્રણ કાર્યક્રમ હેઠળ નક્કી કરાયેલ માઈક્રોસ્કોપી સેન્ટર (ડી.એમ.સી.) પર જ થવી જોઈએ.
ક્ષય રોગની સારવાર.
નવા સુધારા મુજબ ટી.બી ની દવા બન્ને કેટેગરી માં સરખી જ દવા ઓ દર્દી ના વજન મુજબ ડોજ આપવા માં આવે છે .
( 1 ) કેટેગરી-૧ની સારવાર (નવા દર્દીઓ)
તમામ સ્પૂટમ પોઝીટીવ નવા દર્દી એટલે કે અગાવ જે દર્દી એ ટી.બી ની દવા ખાધી નથી તેવા દર્દી ને કેટેગરી 1 ની સારવાર આપવા માં આવે છે .
ટી.બી ના દર્દી ના દવા ના ડોજ દર્દી ના વજન મુજબ ની ટેબ્લેટ ગળાવવા માં આવે છે .
ટી.બી ની સારવાર IP અને CP એમ 2 તબક્કા માં પૂર્ણ કરવા માં આવે છે.
IP. માં 4 ( FDC ) HRZE ના કુલ 56 ડોજ આપવા માં આવે છે . ( 2 માસ માટે )
CP મા 3 ( FDC ) HRE ના કુલ 112 ડોજ દર્દી ને આપવા માં આવે છે. ( 4 માસ માટે )
( 2 ) કેટેગરી-2 ની સારવાર (જુના દર્દીઓ)
કેટેગરી 2 માં એવા દર્દી ને મુકવા માં આવે છે . જેમણે અગાવ ટી.બી ની દવા ખાધી છે . અને અધૂરી મૂકી છે . તેવા દર્દી ને CAT 2 માં મુકવા માં આવે છે .
બન્ને કેટેગરી માં ટી.બી ના દર્દી ને વજન મુજબ દવા ના ડોજ ( ટેબ્લેટ ) આપવા માં આવે છે .
IP. ( Intensive phase ) = 56 doses
4 FDC = HRZE
H =
R =
Z =
E =
CP. ( continuation phase ) = 112 doses
H =
R =
E =
બહુલક્ષી આરોગ્ય કાર્યકર (mphw ) કામગીરીની ફરજો
સુધારેલ રાષ્ટ્રીય ક્ષય નિયંત્રણ કાર્યક્રમ અંતર્ગત બહુલક્ષી આરોગ્ય કાર્યકરની ફરજો નીચે મુજબ છે.
૧. ક્ષય રોગ ના દર્દીઓ ને શોધવા . અને શરૂઆતમાં ક્ષયના દર્દીઓના સરનામાંની ઉલટ તપાસ કરીને આ સમય દરમ્યાન સારવાર કાર્ડમાં કોન્ટેક્ટ વ્યક્તિમાં જેનું નામ જણાવેલ હોય તે દર્દીની બાબતમાં માહિતગાર છે કે નહીં તે જાણવું.
ર. દર્દીને સારવારની જરૂરીયાત અને સારવારના સમયગાળા માટે પ્રોત્સાહિત કરવું.
3. ક્ષયના કેસ તરીકે નિદાન થયેલ દરેક દર્દીની નિદાનના સાત દિવસની અંદર સારવાર ચાલુ થઈ કે નહી અને સંપૂર્ણ સમય માટે સારવાર પૂરી કરી કે નહીં તેની ખાતરી કરવી.
૪. ગળફામાં ક્ષય દર્શાવતા કેસોના સહવાસમાં આવનાર વ્યક્તિઓની તપાસ અને તેનું પરીણામ સારવાર કાર્ડમાં દર્શાવવું.
૫. દર્દીની અનુકુળતાના આધારે ડોટ્સના સમય અને સ્થળ નક્કી કરવા.
૬. આરોગ્ય કાર્યકર ધ્વારા ‘ડોટ્સ'(પ્રત્યક્ષ નિરિક્ષણ હેઠળની સારવાર) શરૂ કરવામાં આવેલ છે. જ્યાં મફ્ત સારવાર આપવામાં આવે છે. આ સારવાર સ્ત્રી / પુરૂષ આરોગ્ય કાર્યકરની દેખરેખ હેઠળ આપવામાં આવે છે.
9. સઘન સારવારના બધા જ ડોઝ સીધા નિરીક્ષણ હેઠળ જ અને સતત સારવાર દરમ્યાન દરેક અઠવાડિક પેકેટના પ્રથમ ડોઝ લેવાય તેની ખાતરી કરવી, સારવારના અંત સુધી દરેક ખાલી પેકેટ દર્દીના બોક્ષમાં સાચવી રાખવા.
૮. દર્દી સારવાર સમયગાળો પૂરો કરે ત્યાં સુધી ચોક્કસ સમયગાળે ગળફાની તપાસ થાય તેની અચૂક ખાતરી કરવી.
૯. દર પંદર દિવસે પ્રાથમિક આરોગ્ય કેન્દ્ર ખાતે ડુપ્લીકેટ સારવાર કાર્ડના આધારે મૂળ સારવાર કાર્ડમાં ઉમેરો કરવો.
૧૦. દરેક સારવાર કાર્ડમાં ક્ષય નંબર અપાય તેની ખાતરી કરવી. એસટીએસની મુલાકાત દરમ્યાન ક્ષય રજીસ્ટરમાં જરૂરી માહિતી ઉમેરવા માટે કાર્ડ રજુ કરવું.
૧૧ . સારવારમાં મોડા પડનાર દર્દીઓની તરત મુલાકાત લઈને દવા ચાલુ રખાવવી, સધન સારવાર દરમ્યાન ચોવીસ ક્લાકની અંદર અને સતત સારવાર દરમ્યાન સાત દિવસની અંદર આ કામગીરી કરવી. જો આરોગ્ય કાર્યકરથી દર્દીની દવા ચાલુ રખાવવું શક્ય ન હોય તો પ્રાથમિક આરોગ્ય
Phc કેન્દ્રના મેડિકલ ઓફિસર અને એસટીએસની જાણ કરવી.
૧ર. બધા જ ક્ષયના શંકાસ્પદ તમામ દર્દીઓઓ ના નજીકના ગળફા નિદાન કેન્દ્ર પર મોકલવા.
૧૩. દર્દી અને તેનાં કુટુંબીજનોને આરોગ્ય શિક્ષણ આપવું. કે ટી.બી મટી સંપૂર્ણ મટી શકે છે . ટી.બી ની દવા નો કોર્ચ વચ્ચે થી પડતો મુકવા નું ગંભીર પરિણામ આવી શકે છે . એ સમજાવવું .
૧૪. જો સ્વયંસેવક ડોટ પ્રોવાઈડર હોય તો તે ડોટ આપવા માટે તાલીમ બધ્ધ છે કે નહીં તેની ખાતરી કરવી. સારવાર કાર્ડ પર કેવી રીતે નિશાની કરે છે અને મૂળ સારવાર કાર્ડ દર પંદર દિવસે અધ્યતન થાય છે કે કેમ તેની ચકાસણી કરવી. બહુલક્ષી આરોગ્ય કાર્યકરે સ્વયંસેવક ડોટ પ્રોવાઈડરનું તથા દર્દીને માર્ગદર્શિકા પ્રમાણે ડોટ્સ અપાય છે કે કેમ તેનું નિરીક્ષણ કરવું.
૧૫.દર્દી કે જેઓ ફેઈલ્યોર, મરણ પામેલ કે ટ્રાન્સફર આઉટ થયેલ છે તેઓના અધુરા વપરાયેલ દવાના બોક્ષ એક મહિનામાં પ્રાથમિક આરોગ્ય કેન્દ્ર ઉપર પરત પહોંચી જાય તેની ખાત્રી કરવી.
૧૬. તમામ ટી.બી દર્દીઓ માટે નિક્ષય મિત્ર ની શોધી ને તેમને નિક્ષય સહાય કીટ અપાવવી . અને નિક્ષય માં એન્ટ્રી કરવી.
૧૭. મફત તબીબી સહાય અપાવવી .
NTEP ( national tuberculosis elimination programme 2020 .
● ડોટ્સ પ્રોઈટર ને 250 મળવા પાત્ર છે .
● NTEP પ્રોગ્રામ 2020 માં શરૂ કરવા માં આવેલ .
● નીક્ષય પોષણ યોજના અંતર્ગત દરેક ટી.બી દર્દી ને દર મહિને 500 ની સહાય આપવા માં આવે છે .
● 18 વર્ષ ની ઉંમર સુધી ના દર્દી ને પીડિયાટ્રિક ટી.બી ના દર્દી ની સારવાર આપવા માં આવે છે .
● ટી.બી ની દવા ની સારવાર થી 92% થી 95 % દર્દી ની કમ્પ્લેટ કરી શકાય છે .
● TPT સારવાર ટી.બી દર્દી ના કોન્ટેક્ટ પર્સન ને આપવા માં આવે છે . TPT આપ્યા હોય તેને 60 % ટી.બી થવા ની શકયતા ઘટી જાય છે .
● 1 મહિના કરતા વધુ સમય થી ટી.બી ની દવા બંધ કરેલ હોય તેવા દર્દી ને ફરી થી પહેલે થી દવા શરૂ કરવી .
● રિફામપીસીન દવા નું રજીસ્ટન હોય તેવા દર્દી ને MDR ટી.બી ની દવા શરૂ કરવા માં આવે છે .
5. કલેફ્ટ લીપ અને કલેફ્ટ પેલેટ .
લેફ્ટ લીપ અને લેફ્ટ પેલેટ એ જન્મ જાત ખામી છે જે ગર્ભાવસ્થા દરમિયાન ઉદ્દભવે છે. ગર્ભના વિકાસ દરમિયાન હોઠની બંને બાજુઓ એકબીજા સાથે સામાન્ય રીતે જે રીતે જોડાવી જોઈએ તે રીતે ન જોડાય તો લેફ્ટલીપની ખામી સર્જાય છે. ગર્ભાવસ્થા દરમિયાન મોઢાની અંદરનો ઉપરનો ભાગ પૂરેપૂરો વિકસિત ન થાય તો કલેફ્ટ પેલેટની ખામી ઉદ્દભવે છે. બાળક જન્મથી જ લેફ્ટલીપ / કલેફ્ટ પેલેટ અથવા તે બંને ખામી ધરાવતું હોઈ શકે છે.
કલેફ્ટલીપની ખામી સીંગલ લેફ્ટ અથવા યુનિલેટરલ લેફ્ટ (હોઠમાં એક ફાડ હોય ) તેમજ ડબલ કલેફ્ટ અથવા બાયલેટરલ કલેફ્ટ(હોઠમાં બે ફાડ હોય) એમ બે પ્રકારની હોઈ શકે છે. આ સમસ્યા હંમેશા ઉપરના હોઠમાં જ સર્જાય છે. લેફ્ટ પેલેટના કિસ્સામાં તાળવાની ફાડ માત્ર એક નાનકડા ખાડા પુરતી જ સિમિત હોઈ શકે અથવા તો મોઢાના આગળના ભાગથી છેક પાછળના ભાગ સુધી લાંબી ફાડ પણ હોઈ શકે છે.
પ્રમાણદરઃ
૦.૯૩ કલેફ્ટલીપ અને પેલેટ / ૧૦૦૦ જીવીત જન્મ અને ફક્ત ફ્લેટલીપ ૦.૧૭ / ૧૦૦૦ જીવીત જન્મ એટલે કે ૧.૧ / ૧૦૦૦ જીવીત જન્મ.
સારવાર ન કરાવવામાં આવે તો
સ્પીચ પ્રોબ્લેમ
ખોરાક ગળવામાં તકલીફ
સાંભળવામાં તકલીફ | કાનમાં વારંવાર ચેપ લાગવો
દાંતના પ્રોબ્લેમ
દેખાવના કારણે હતાશા આવી શકે છે.
સારવારઃ
કલેફ્ટ લીપનું ઓપરેશન ૬ મહિનાની ઉંમર પછી
કલેફ્ટ પેલેટનું ઓપરેશન ૧૮ થી ર૪ મહિનાની ઉંમર પછી
લેફ્ટલીપ અને પેલેટની ઓપરેશન સિવાય કોઈ સારવાર નથી.
ઓપરેશન માટે કયારે રિફર કરવા ?
૧. કલેફ્ટ લિપની ખામી વાળા બાળકોની ઉંમર છ માસથી વધુ હોવી જોઇએ.
ર. લેફ્ટ પેલેટની ખામી વાળા બાળકોની ઉંમર અઢી વર્ષથી વધુ હોવી જોઈએ.
3. ઓપરેશન લાયક બાળકનું હીમોગ્લોબીન ૯ ગ્રામથી વધુ હોવું જોઈએ.
૪. બાળકને શરદી, ખાંસી, તાવ ન હોવો જોઈએ.
૫. બાળકને જરૂરી બધી રસીઓ મૂકાવેલી હોવી જોઇએ.
મલ્ટીપર્પઝ વર્કર ( mphw ) દ્વારા શું કરી શકાય ?
◆ સર્વે દરમિયાન લેફ્ટલિપ / પેલેટવાળા બાળકોને શોધી પ્રાથમિક આરોગ્ય કેન્દ્ર પર રિફ્સ કરવા.
◆ જે બાળકોને ફેસિયલ ડિફોર્સીટી જેવું જણાય તેવા બાળકોને નજીકના પ્રાથમિક આરોગ્ય કેન્દ્ર પર રિફર કરવા.
◆ બાળકોના માતા-પિતાને કાઉન્સીલીંગ આપવું.
◆ RBSK ટીમ ને રિફર કરી ને સંદર્ભ કાર્ડ અપાવવું .
6. ક્લબફૂટ .
કલબફૂટ એ જન્મજાત ખામી છે. જેમાં ફૂટ, એન્કલ અને ટોઝ ઇન્વોલ થાય છે. જો શરૂઆતના તબક્કામાં તેનો ઈલાજ ન કરવામાં આવે તો આ ખામી જીવનપર્યંતની વિકલાંગતામાં પરિણમે છે. જો સારવાર ન કરવામાં આવે તો કલબફૂટવાળુ બાળક ચાલવાનું, દોડવાનું કે રમી શકતું નથી.
પ્રમાણદર
કલબફૂટનો પ્રિવેલન્સ રેટ ૧ થી ર / ૧૦૦૦ જીવીત જન્મ છે. એટલે કે અંદાજીત ૧૩૫૦ થી ર૦૦ જેટલા બાળકો દર વર્ષે ગુજરાતમાં આ ખામી સાથે જન્મે છે.
કલબફૂટના ચિન્હો અને લક્ષણોઃ
●પગના પંજાનો ભાગ અંદરની તરફ વળી ગયેલો હોય છે.
●આંગળીઓ નીચેની દિશામાં જતી હોય છે.
●પગ તેની બાહ્ય કિનાર ઉપર ટકેલો હોય છે. જડતા અને પગના અન્ય હલન ચલનમાં થતા બદલાય છે.
●સજ્જડ થયેલ અકિલીઝ ટેન્ડનને કારણે જે તે પગની આંગળીઓ તે જે પગની ચામડીને સ્પર્શી ન શકે.
જોખમો:
કલબફૂટના દર્દીને લોકો પોલીયો માની સારવાર કરવા માટે મોકલતાં નથી. જેથી બાળક કાયમ માટે અપંગ થઈ જાય છે.
કલબકૂટ સારવાર અને અટકાવઃ
કલબફૂટ થવાનું ચોક્કસ કારણ જાણી શકાયેલ નથી તેથી તેનો અટકાવ કરવો મુશ્કેલ હોય, કલબફૂટનું જલદી નિદાન અને સારવાર એ જ એકમાત્ર ઉપાય છે. ક્લબફૂટની સારવાર પોર્ન્સટી મેથડથી સચોટ રીતે થઈ શકે છે. પોન્સેટી મેથડમાં ઓપરેશન વગર ૬-૮ સપ્તાહ માટે પ્લાસ્ટર દ્વારા એક વર્ષ સુધીની ઉંમરનાં બાળકોની સારવાર થઈ શકે છે. એક વર્ષ પછીની ઉંમરથી શરૂ થયેલ સારવારમાં પ્લોસ્ટરનો સમય વધી જાય છે.
મલ્ટીપર્પઝ વર્કર દ્વારા શું કરી શકાય ?
સર્વે દરમિયાન કલબફૂટ બાળકોને શોધી પ્રાથમિક આરોગ્ય કેન્દ્ર પર રિફર કરવા.
બાળકોના માતા-પિતાને કાઉન્સીલીંગ આપવું. જેથી દર અઠવાડીયે નિયમિત રીતે પ્લાસ્ટર બદલાવી સારવાર પૂર્ણ કરે,
આ એક જન્મજાત ખોડ છે, અને તેનો ઈલાજ શકય છે તે વાલીઓને સમજાવવું.
RBSK ટીમ ને રિફર કરી ને સંદર્ભ કાર્ડ અપાવવું .
વર્તમાન સમયમાં બદલાતી જીવન શૈલીને કારણે લોકોમાં બિનચેપી રોગ જેવાં કે ડાયાબીટીસ, હૃદય રોગ વગેરેનું પ્રમાણ વધી રહ્યું છે. વિશ્વ ડાયાબીટીસ ફેડરેશનના અંદાજ પ્રમાણે ભારતમાં ચાર કરોડ જેટલાં લોકો ડાયાબીટીસથી પિડાય છે, જેની સંખ્યા ધીમે ધીમે વધી રહી છે. એક સર્વે પ્રમાણે ભારતમાં ડાયાબીટીસના દર્દીની આવકનો ર૦ થી રપ% હિસ્સો ડાયાબીટીસના રોગની સારવારમાં વપરાય છે.
ડાયાબીટીસને મધુપ્રમેહ તરીકે પણ ઓળખવામાં આવે છે. રક્તમાં શર્કરાનું પ્રમાણ નિયત રાખવા માટે ઈન્સ્યુલીન જરૂરી છે. ડાયાબીટીસના રોગમાં ઇન્સ્યુલીનનું પ્રમાણ ઘટવાથી રક્તમાં શર્કરાનું પ્રમાણ વધી જાય છે. જેને કારણે શરીરના અવયવોને પોષણમાં ખામી સર્જાય છે. અને અવયવોને નુકશાન થાય છે.
ડાયાબીટીસના ત્રણ પ્રકાર છે.
ટાઈપ-૧ ડાયાબીટીસ : બાળકોમાં જોવા મળે છે.
ટાઈપ-ર ડાયાબીટીસ : પુખ્તવયની વ્યક્તિઓમાં જોવા મળે છે. કુલ જોવા મળતાં ડાયાબીટીસના દર્દીઓમાં ૯૦ જેટલાં ટાઈપ-ર ડાયાબીટીસના દર્દીઓ હોય છે.
જેસ્ટેશનલ ડાયાબીટીસ ઃ સગર્ભા સ્ત્રીઓમાં જોવા મળે છે.
ડાયાબીટીસ એક અટકાવી શકાય તેવો રોગ છે, જેના મુખ્ય કારણોમાં મેદસ્વિતા, બેઠાળુ જીવન તમાકુનુ વ્યસન તથા આનુવંશિકતાનો સમાવેશ થાય છે.
ડાયાબીટીસના લક્ષણો
વધુ પડતી તરસ લાગવી.
વધુ પડતી ભુખ લાગવી.
વજન ઘટવું
વારંવાર પેશાબ કરવા જવું.
શરીર માં થાક લાગવો. નબળાય નો અનુભવ થવો .
હાથ પગ માં કળતર થવા . કામ માં ધ્યાન કેન્દ્રિત કરવા માં મુશ્કેલી થવી .
વધુ પડતી ડાયાબીટીસ માં દ્રષ્ટિ ખામી પણ થઈ શકે છે. અને ગેગ્રીન ની તકલીફ આવી શકે છે . ઘા રૂઝાવા ની તકલીફ આવી શકે છે .
મલ્ટીપર્પઝ વર્કર દ્વારા કરવાની કામગીરી
◆ ૩૦ વર્ષ કે તેથી વધુ ઉંમરની વ્યક્તિઓને ડાયાબીટીસ રિસ્ક કેલક્યુલેટર પ્રમાણે સ્કોર ગણતરી કરવાની રહેશે. જેઓનો સ્કોર ૬૦ થી વધુ આવે તેઓને નજીકના સબસેન્ટર / પ્રાથમિક આરોગ્ય કેન્દ્ર | સામૂહિક આરોગ્ય કેન્દ્ર પર રિફર કરવાના રહેશે.
◆ ફિલ્ડ માંથી ડાયાબીટીસ ના દર્દી શોધી ને phc / chc પર રિફર કરવા .
◆ ડાયાબીટીસના દર્દીને નિયમિત દવા લે, નિયમિત કસરત કરે તે માટે આરોગ્ય શિક્ષણ આપવાનું રહેશે.
8. ઓરલ કેન્સર
મોંઢાના વિવિધ રોગોમાં મોઢાનું કેન્સર એ ખુબ જ ગંભીર રોગ છે. ભારતમાં પુરૂષોમાં જોવા મળતા કુલ કેન્સરમાં મોંઢાનું કેન્સર સૌથી વધારે પ્રમાણમાં જોવા મળે છે. એક સર્વે પ્રમાણે ભારતમાં દર એક લાખની વસ્તીએ ૨૦ વ્યક્તિઓમાં મોંઢાના કેન્સર જોવા મળે છે. ભારતમાં મોંઢાના કેન્સર માટે ૬૫% કિસ્સાઓમાં તમાકુનું સેવન જવાબદાર છે. ગ્લોબલ એડલ્ટ ટોબેકો સર્વે ૨૦૦૯- ૧૦ પ્રમાણે ગુજરાતમાં ૪૬% પુરૂષો અને ૧૧% સ્ત્રીઓ તમાકુનું સેવન કરે છે જે ચિંતાનો વિષય છે.
મલ્ટીપર્પઝ હેલ્થ વર્કરને મોંઢાના કેન્સર ના ચિન્હો / લક્ષણો વિશે જાણકારી આપવામાં આવશે જેઓ દ્વારા ઘર મુલાકાત દરમ્યાન કોઈ વ્યક્તિ મોંઢાના કેન્સર માટે શંકાસ્પદ જણાય તો તેને વધુ તપાસ અને સારવાર માટે નજીકના પ્રાથમિક | સામૂહિક આરોગ્ય કેન્દ્રમાં મોકલવામાં આવશે.
કેન્સરના ચિન્હો:
સફેદ અને લાલ છાલા ગાલની અંદરના ભાગે.
ર થી ૩ અઠવાડિયાથી વધારે ન રૂઝાતું ચાંદુ,
મોંઢુ પૂરૂં ન ખુલવું / જકડાઈ જવું, ખાવાનું ગળવામાં તકલીફ થવી,
જીભની ચામડીનું કડક થઈ જવું
મોઢાના કોઈ પણ ભાગમાં ન રૂઝાંતુ ચાંદુ
ચાંદામાંથી નીકળતું લોહી / પરૂ
ખોરાક લેવામાં તેમજ બોલવામાં તકલીફ થવી
મલ્ટીપર્પઝ વર્કર દ્વારા કરવાની કામગીરી :
કેન્સર ના શંકાસ્પદ દર્દી ની ઓળખ કરી ને કેસને પ્રાથમિક આરોગ્ય કેન્દ્ર | સામૂહિક આરોગ્ય કેન્દ્ર પર રિફર કરવા.
આરોગ્ય શિક્ષણ આપવું .
વ્યસન મુક્તિ માટે સમજણ આપવી.
મફત તબીબી સહાય અપાવવી .
9. મેલેરિયા .
મેલેરિયા એ એક વાહક જન્ય રોગ છે. મેલેરિયા એ માદા એનો ફિલિસ મચ્છર કરડવા થી ફેલાય છે . એનો ફિલિસ મચ્છર એ આપણી આસ પાસ. ના ચોખ્ખા પાણી માં તેમના પોરા ની વૃદ્ધિ થાય છે . કોઈ મેલેરિયા થી સંક્રમિત વ્યક્તિ ને માદા એનો ફિલિસ મચ્છર કરડે ત્યારે એ મચ્છર પણ સંક્રમિત થઈ જાય છે . અને એ સંક્રમિત મચ્છર માણસ ને કરડે છે ત્યારે માણસ ને મેલેરિયા નો ચેપ લાગે છે .
મેલેરિયા ના લક્ષણો .
1. દરરોજ અથવા એકાંતરા દિવસે ટાઢ વાઈ ને સખત તાવ આવે .
2. દર્દી ને માથું દુઃખવું . શરીર તૂટવું . ઉલટી જેવા ચિહ્નો જોવા મળે .
3. તાવ પરસેવો વળી ને ઉતરી જાય .
મલ્ટીપર્પઝ વર્કર દ્વારા કરવાની કામગીરી :
1. મેલેરિયા ના શંકાસ્પદ દર્દી ની ઓળખ કરી ને તેમનો લોહી નો નમૂનો ( સ્લાઈડ ) લઈ ને 24 કલાક ની અંદર પ્રાથમિક આરોગ્ય કેન્દ્ર પર પહોંચાડવી .
2. આજુ બાજુ ના વિસ્તાર માં બીજા શંકાસ્પદ દર્દી ને શોધી ને તમામ ના લોહી નો નમૂનો ( સ્લાઈડ ) લઈ ને 24 કલાક ની અંદર પ્રાથમિક આરોગ્ય કેન્દ્ર પર પહોંચાડવી .
3. આજુ બાજુ ના તમામ વિસ્તાર માં એબેટ પોરા નાશક કામગીરી કરવી .
4. મેલેરિયા પોઝીટીવ આવેલ કેસ ને ક્લોરોકવિન અને પ્રિમાંકવિન દવા શિડયુલ પ્રમાણે ગળાવવી .
5. મેલેરિયા દર્દી અને આજુ બાજુ ના વિસ્તાર માં મચ્છર દાની માં સુવા અને મચ્છર જન્ય રોગશાળા અટકાયતી પગલાં વિશે માહિતગાર કરવા .































ટિપ્પણી પોસ્ટ કરો